Eran unas gotas que sabían a fresa… La vacuna de la polio no se inyectaba, ¡se comía! La noticia de su erradicación en África nos ha llenado de emoción, y la memoria nos ha traído de nuevo el sabor de la vacuna. Porque las vacunas también se pueden saborear. ¿Y se huelen?
Hace unos días se publicaron en Cell los primeros resultados en fase preclínica de una vacuna contra COVID-19 (sí, ¡otra más!) con una importante novedad: se administra por vía nasal. Además, elimina los virus de las vías respiratorias altas, evitando el contagio en ratones.
La ciencia ha sacado músculo contra la pandemia a una velocidad extraordinaria para lo que es habitual. Pero no sólo músculo, también creatividad. Cualquier propuesta vale, si es segura y eficaz.
Estamos acostumbrados a usar medicamentos descongestionantes nasales de acción local y rápida. ¿Pero cómo es posible que este tipo de vacuna sea capaz de desencadenar una respuesta inmune en todo el organismo suficiente para defendernos de la enfermedad?
Cómo funciona una vacuna nasal
Normalmente, las células T (linfocitos) circulan por la sangre y la linfa. Sin embargo, cuando el organismo produce células T en respuesta a una infección, pueden convertirse en células T “de memoria”. Algunas de ellas abandonan la sangre y se localizan en los órganos que potencialmente pueden ser atacados por esa infección (por ejemplo, en los pulmones en el caso de virus respiratorios), en forma de células T “residentes”.
Estas células se suelen alojar en las mucosas, los tejidos que recubren el tracto respiratorio y muchos de los órganos internos que están en contacto directo o indirecto con el exterior, como la cavidad nasal, oral y el pulmón. Allí aguardan para reaccionar contra la infección.
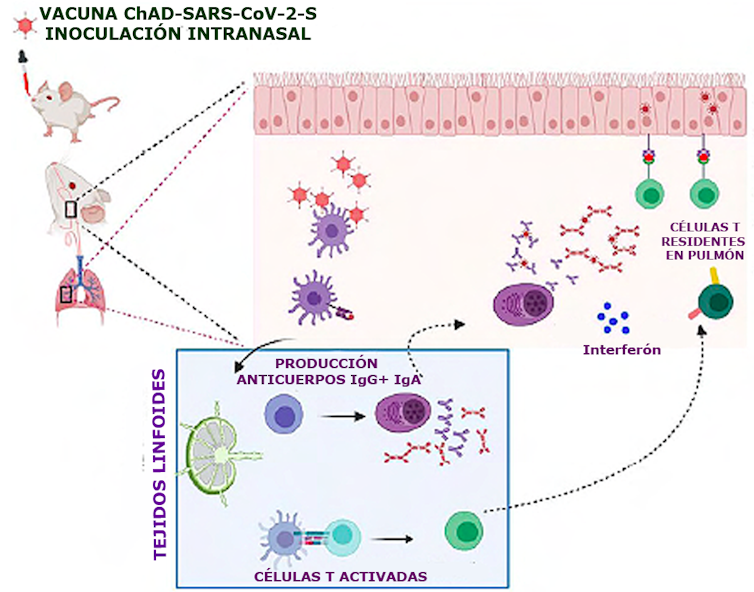
La vacuna que están investigando en la facultad de Medicina de la Universidad de Washington (EE UU) está basada en un adenovirus de chimpancé que expresa la proteína S del coronavirus (similar a la vacuna que se está desarrollando en Oxford). Esta proteína, recordemos, es responsable de la penetración del virus en las células de la mucosa de las vías respiratorias altas y pulmones. El virus de los chimpancés no puede replicarse en humanos.
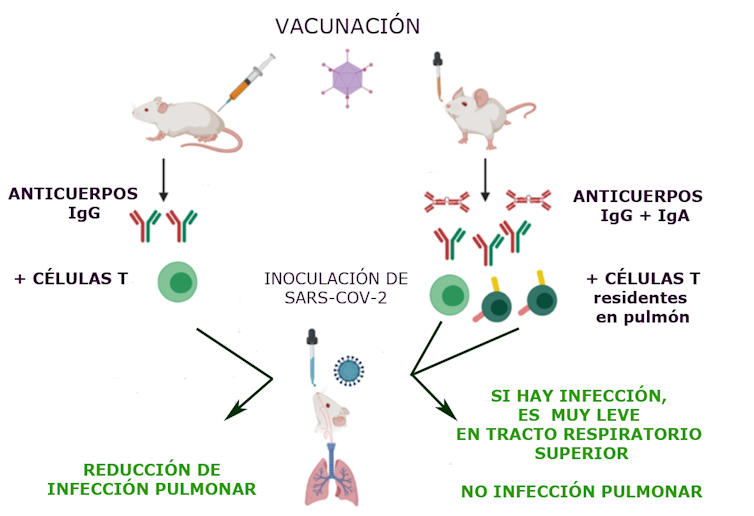
¿Qué sucedió cuando los investigadores inyectaron intramuscularmente una o dos dosis en ratones que expresan la proteína ACE2 humana (la proteína a través de la cual el virus se introduce en las células humanas)? Que los roedores produjeron anticuerpos IgG (anticuerpos típicos de la respuesta en fluidos) y células T en sangre. Al inocularles el virus, observaron solo una reducción de la infección pulmonar. Es decir, encontraron ARN del virus en los pulmones (contraían la enfermedad de forma más leve) y en las vías respiratorias altas (podían contagiar la enfermedad). Además, no detectaron células T específicas en las mucosas pulmonares.
El efecto observado cambió radicalmente cuando aplicaron la vacuna de forma nasal. En ese caso detectaron anticuerpos de tipo IgG y de tipo IgA (anticuerpos típicos de la respuesta a nivel de mucosas), además de células T “residentes” en los pulmones. Se produjo la denominada “inmunidad de mucosa”, que puede ser mucho más protectora para infecciones respiratorias.
Por si esto fuera poco, al inocularles el virus SARS-CoV-2, detectaron muy poco ARN del virus en las vías respiratorias altas y nada en los pulmones. Eso implica que, administrándola por vía nasal, se reduciría significativamente la transmisión de la enfermedad, al evitar que los individuos propaguen el virus
Nuevas vidas para viejos medicamentos
Buscar distintos usos para los medicamentos es una estrategia para intentar reducir los costes del desarrollo de un fármaco (de media, 1.300 millones de dólares y unos 15 años).
Una de ellas es el reposicionamiento, que es el proceso de encontrar un nuevo uso terapéutico para un fármaco ya conocido. Otra es la reformulación, que consiste en el desarrollo de diferentes formulaciones para el mismo fármaco. Por ejemplo, la Finasterida inicialmente se prescribía para tratar los síntomas de la hiperplasia benigna de próstata y ahora también se receta a distinta dosis para la perdida de cabello masculino. Y así se pueden encontrar muchos ejemplos en las farmacias.
En el caso de la vacuna nasal, cambiar la vía de administración puede añadir distintas características, como más efectividad y mejor tolerancia.
La vía de entrada cuenta
La administración nasal no es totalmente novedosa. Ya existe una vacuna contra la gripe que se administra por la nariz, que utiliza una forma debilitada del virus de la gripe. Algo parecido ocurre con las vacunas contra la polio, aunque la más utilizada actualmente es la versión inyectable.
Una de las tres vacunas que se están desarrollando en el CSIC, aún en fase preclínica, también contempla la inoculación nasal si resulta ser más efectiva.
Lo que se ha comprobado de momento es que a los ratones esta opción les funciona. Sin embargo, hay que tener en cuenta que el funcionamiento del sistema inmune de los ratones es bastante distinto al de monos y humanos. El próximo paso será probar la vacuna en primates no humanos, cuyo sistema inmunitario es más parecido al nuestro. Si es efectiva y segura avanzará a las fases I, II y III.
Esta vacuna es de las que van más retrasadas, pero quién sabe si no será la que nos ayude a eliminar el coronavirus más eficazmente y de forma más segura. De forma más cómoda, desde luego que sí.![]()